داء اللشمانيات: طرق العدوى والعلاج والوقاية
1 min read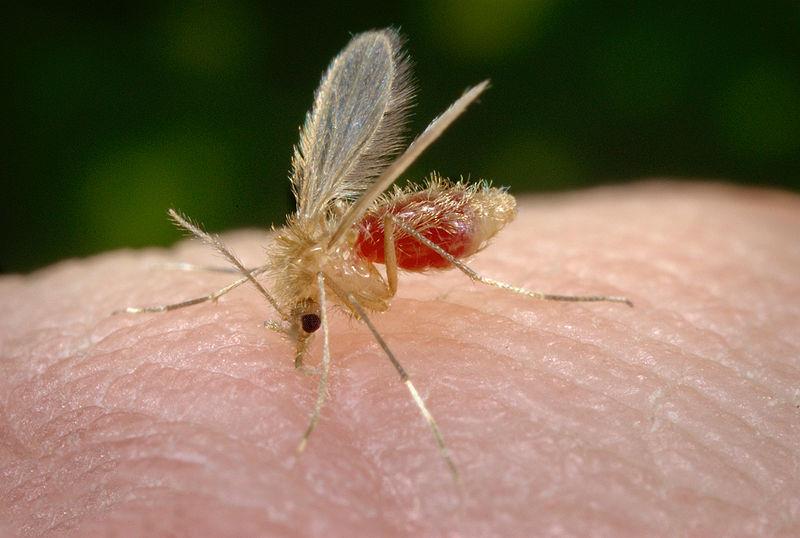
ينصح باستعمال طرق الحماية الذاتية عند السفر للأماكن الموبوءة باللشمانيا للوقاية من العدوى
داء الليشمانيات هو عبارة عن مرض طفيلي يسببه طفيلي الليشمانيا وهو من صنف الأوالي والذي يعيش داخل الحيوانات وتنقله حشرة تدعى ذباب الرمل، ويوجد ثلاثة أشكال منه وهي:
- داء الليشمانيات الحشوي: ويعرف أيضا بالكالازار (Kala-azar) وهو الأخطر. بين أشكال اللشمانيا.
- اللشمانيا الجلدية
- اللشمانيا المخاطية.
العامل المسبب لداء اللشمانيات leishmaniasis هو طفيلي من صنف الأوالي protozoan parasite ومن جنس الليشمانية leishmania genus، ومن فصيلة المثقبيّات trypanosomatiadae التي تحتوي على 21 نوعاًفرعيّا.
ينتشر المرض في المناطق الفقيرة والمساكن الرديئة والمناطق التي تفتقد للخدمات العامة، وكذلك يتربتط بسوء التغذية وحالات النزوح وضعف المناعة والفقر
بالإضافة لذلك، ترتبط اللمشانيا بالتغيرات البيئية مثل إزالة الغابات وبناء السدود وإنشاء أنظمة ري وتوسع المدن
يصيب المرض 700 ألف إلى مليون شخص سنويا، كما أن نسبة عدد الوفيات يترواح بين 20 الف و30 الف سنويا.
لا يتظاهر المرض إلا على نسبة ضئيلة من المصابين بالعدوى.
أنواع داء اللشمانيا:
داء الليشمانيات الحشوي
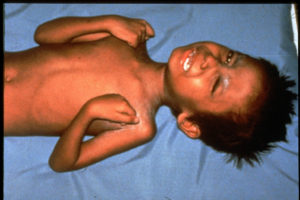
المعروف أيضاً بالكالازار (Kala-Azar) ويحدث الموت لدى 95% من المصابين إذا لم يُعالج، ويتظاهر بنوبات غير منتظمة من الحمى، ونقص الوزن، وتضخم الطحال والكبد، وفقر الدم. يستوطن هذا المرض في شرق افريقيا و شبه القارة الهندية، وهويصيب بين نصف مليون إلى مليون شخص سنويا.
داء الليشمانيات الجلدي:

هو أكثر أشكال داء الليشمانيات شيوعاً ويتظاهر بآفات جلدية وخاصة في الأجزاء المكشوفة من الجسم ويترك ندبات دائمة. ينتشر بشكل أساسي في حوض البحر المتوسط والشرق الأوسط والأميركيتين ووسط آسيا، ويقدر أن ثلثي حالات داء الليشمانيات الجلدي في 6 بلدان، وهي: أفغانستان والجزائر والبرازيل وكولومبيا وإيران وسوريا. يقدر حدوث 600 الف إلى مليون حالة جديدة سنوياً.
داء الليشمانيات المخاطي:
يحدث بسبب انتقال الإصابة الجلدية إلى الأغشية المخاطية للفم والأنف، وتسبب تخرب كلي أو جزئي للأغشية المخاطية للأنف والفم والحنجرة، وينتشر بشكل أساسي دولة بوليفيا والبرازيل وبيرو ويتظاهر بالرعاف والسيلان الأنفي وصعوبة التنفس.
انتقال المرض
يعد داء الليشمانيات من الأمراض حيوانية المصدر zoonosis التي يُصاب بها البشر بشكل عرضىي حيث يوجد ما يقارب 70 نوعاً من الحيوانات التي تعتبر خزاناً للطفيليات،.
تنتقل طفيليات الليشمانيات عن طريق لدغات أنثى ذباب الرمل التي تعيش في الغابات وشقوق الحجارة أو جدران الوحل أو جحور الحيوانات، وتقوم باللسع بين الغسق والفجر بشكلٍ رئيسي، وتبقى قريبة من الأرض عادة.
عوامل الخطر:
الظروف الاجتماعية الاقتصادية
يزداد حدوث اللشمانيا بوجود الفقر حيث يزيد سوء حالة المسكن والظروف الصحية في المنازل مثل عدم وجود شبكة صرف صحي من تكاثر ذباب الرمل وكذلك على زيادة فرصة وصولها للبشر.
يزيد بعض الممارسات من فرصة وصول ذبابة الرمل للبشر مثل النوم في الخارج أو على الأرض..
سوء التغذية
يزداد احتمال الإصابة بالمرض بعد العدوى عند الأشخاص الذين لديهم نقص تغذية أو أن طعامهم يفتقر للبروتين والطاقة والحديد والفيتامينات وخاصة مشتقات فيتامين (أ) والزنك.
التنقل البشري والتغيرات البيئية
غالباً ما تربتبط الإصابة بداء الليشمانيات الجلدي والحشوي الأشخاص بانتقال الاشخاص غير الممنعين إلى مناطق موبوئة بالمرض، كما يتعرض الأشخاصُ الذين يسافرون إلى مناطق قد توجد فيها ذبابة الرمل إلى خطر الإصابة بداء الليشمانيَّات الجلديّ في بعض الأحيان، خصوصاً في المناطق الريفية؛ بينما من النادر حدوث حالات الشكل الحشوي عندهم،لكن يزداد هذا الخطر بشكلٍ كبيرٍ عند المرضى المصابين بعدوى فيروس الإيدز.
كما تلعب إزالة الغابات على نطاق واسع عامل هاما في انتقال العدوى، بالإضافة للتغيرات البيئية مثل زحف المدن إلى أماكن استيطان الطفيليات وذبابة الرمل إلى زيادة انتشار المرض.
الأعراض:
يتظاهر داء اللشمانيات الجلدي عل ىشكل أصابات جلدية تتطور خلال أساببع أو أشهر من العدوى، تحتلف اشكالها، فقد تكون على شكل قرحات دائرية ذات قاعدة لحمية حمراء وحواف مُرتفعة، أو على شكلِ عقيدات nodules أو حطاطات متقشرة papular scaling lesions. يمكن في بعض الأحيان حدوث ضحامة بالعقد الموضعية إذا لم تعالج هذه التقرحات.
بالنسبة للشمانيا الحشوية، لا تظهر الأعراض بشكلٍ واضح لدى العديد من المصابين ويمكن أن تستمر فترة الحضانة لاسابيع أو أشهر، ويمكن أن يحدث للمصاب حالات مهددة للحياة من الحمى وضخامة الكبد والطحال وفقر الدم.
التشخيص
يتم تشخيص داء الليشمانيات الحشوي عن طريق العلامات السريرية والاختبارات الطفيلية أو الاختبارات المصلية.
تشخيص الليشمانيا الجلدية:
يتم أخذ عينة صغيرة من أنسجة الجلد المصابة لفحصها ويتم ذلك عن طريق كشط واحدة من الآفات الجلدية وتلوينها بملون غيمزا Giemsa staining وفحصها تحت المجهر. ويتم أحيانا البحث عن الحمض النووي أو الصبغيات الخاصة بالطفيلي.
تشخيص الليشمانيا الحشوية:
يكون تشخيص اللشمانيا الحشوية صعبا في بعض الأحيان وخاصة عندما تكون فترة الحضانة طويلة ولا يستطيع المريض تذكّر تعرضه للدغ من حشرة ذباب الرمل.
يمكن إجراء الفحص السريري الذي يبين وجود ضخامة طحال وكبد وفقر دم.
يمكن الكشف عن الطفيليات في الشرائح الملونة أو المزارع الخاصة لعينات تؤخد عن طريق سحب الدم أو خزعة نقي العظم.
العلاج:
- بشكل عام، يتم العلاج بالعيادات الخارجية للحالات البسيطة وغير المختلطة، ولكن يجب زيادة الطبيب يوميا لتلقي العلاج
- يتم استخدام علاجات متعددة لتحقيق الشفاء، حيث يتم إعطاء الدواء عن طريق الفم أو الحقن العضلي، وكذلك الحقن الموضعي للدواء في الإصابة الجلدية.
- يمكن اتباع طريقة العلاج بالتبريد أو العلاج بالحرارة الموضعية من 40-42 درجة مئوية.
- تحسين بنية الجسم عن طريق توفير الراحة للمريض وإعطائه حمية عالية السعرات الحرارية وغنية بالبروتينات والفيتامينات.
يوجد عدة أدوية لعلاج داء اللشمانيات وتختلف طريقة الاعطاء حسب الحالة,
ففي اللشمانيا الجلدية، غالبا ما تشفى التقرحات الجلدية من دون علاج، ولكن مع العلاج، يكون الشفاء أسرع ويخفف من تشكل الندبات. ومن الأدوية المستخدمة (امفوتيريسين ب)
أما اللشمانيا المخاطية، يكون الشفاء منها صعبا، وهي تحتاج للعلاج دائما ويمكن استعمال ليبوسومال أو أمفوتيريسين ب و أو بارومومايسين.
اللشمانيا الحشوية تحتاج دائما للعلاج، ويستخدم ستيبوغلوكونات الصوديوم، و مادة أمفوتيريسين ب و مادة بارومومايسين، و مادة ميلتيفوسين.
مضاعفات داء اللشمانيات:
ينجم عن اللشمانيا الجلدية إختلاطات مثل النزف والتشوهات الجلدية، كما يمكن أن يزداد التأهب للإصابة بالتهابات أخرى نظراً لضعف الجهاز المناعي، مما قد يؤدي لأمراض مهددة للحياة.
أما بالنسبة لداء الليشمانيا الحشوي، يمكن أن يؤدي للوفاة إذا لم تتم معالجته بشكل فعال، بسبب تأثير المرض على الأعضاء مثل الطحال والكبد والجهاز المناعي، وكذلك تزداد خطورته عند مرضى نقص المناعة.
الوقاية
تتطلب الوقاية من داء الليشمانيات ومكافحته مزيجاً من الاستراتيجيات التي تستهدف كسر حلقة انتقال العدوى مثل استهداف الحشرات الناقلة، ومكافحة الطفيلي، وخفض فرصة التقاء العامل الناقل من الانسان
الإجراءات الشخصية:
- لا يوجد لقاح ضد داء اللشمانيات ولذلك ينصح الأشخاص المسافرون إلى المناطق الموبوءة باتخاذ الإجراءات الوقائية اللازمة ضد لسعات الحشرات وخصوصا بالفترة بين الغسق والفجر، حيث تنشط حشرة ذبابة الرمل وتفضل التحليق بالقرب من الأرض.
- يُعتبر للنوم في مكان مرتفع واستعمال الناموسيات المعالجة بالبرميتين (Permithin) من الاجراءات الوقائية ضد لسعة ذبابة الرمل
- الكشف المبكر وعلاج الحالات بأسرع وقت: وبالتالي يمكن الحد من المرض الوقاية من الاختلاطات والوفاة، بالإضافة للحد من من انتقال
- مكافحة النواقل: يساعد مكافحة دبابة الرمل على الحد من انتقال هذا المرض ويتم ذلك طريق رش المبيدات الحشرية واستخدام الناموسيات المعالجة بمبيدات الحشرات والتخلص من أماكن تواجد الذاباب وكذلك اتباع طرق الحماية الشخصية.
- الإبلاغ الفوري عن الحالات المرضية: يساعد ذلك على رصد المرض واتخاذ الإجراءات اللازمة أثناء الأوبئة والحالات التي تكون فيها معدل الوفيات مرتفع.
- مكافحة مستودعات الطفيلي في الحيوانات: هذا أمر معقد جداً.
- التوعية حول المرض: ويتم ذلك عن طريق التثقيف حول طرق انتقال المرض للتمكن من العمل على تغيير السلوك الذي يزيد من انتشار العدوى مثل النوم بالخارج، أو لبس ألبسة قصيرة.
http://www.who.int/mediacentre/factsheets/fs375/en/
https://www.cdc.gov/parasites/leishmaniasis/health_professionals/index.html
http://www.unhs.co.uk/clinics-and-services/travel-medicine/tropical-diseases/leishmaniasis.aspx